Les infections vaginales sont des infections génitales basses.
Les modalités du prélèvement dépendent de la localisation de l’infection génitales et des microorganismes recherchés (Tableau 1). Dans le cas des infections génitales basses, le diagnostic repose sur l’analyse d’un prélèvement vaginal
Tableau 1 : Microorganismes recherchés et modalités de prélèvement selon la localisation de l’infection génitale
| Tableau récapitulatif |
Analyse d’un prélèvement vaginal
Deux indications principales conduisent le médecin à demander l’analyse d’un prélèvement vaginal :
- la recherche d’une des quatre pathologies vaginales infectieuses : mycose, vaginose bactérienne, vaginite à Trichomonas vaginalis et vaginite bactérienne.
- la recherche d’une BVHRI (= bactérie vaginale à haut risque infectieux) chez la femme enceinte (voir Portage vaginal et risque fœto-maternel)
| Schéma récapitulatif |
PLAN
- Prélèvement et transport
- Examen macroscopique
- Éléments d’orientation à l’examen microscopique
- Résultats des observations microscopiques selon les pathologies
- Cultures
Prélèvement et transport
Avant de prélever il est important de « moucher » le col. Cela consiste à enlever la glaire endocervicale avec une compresse imbibée de sérum physiologique et montée sur une pince longuette (Fig. 9). En effet la présence d’un ectropion* physiologique chez de nombreuses femmes, entraine une réaction inflammatoire due à l’acidité du vagin. Ainsi la présence de granulocytes neutrophiles sur un frottis vaginal pourrait être attribuée à tort à une infection.
* On parle d’ectropion, chez la femme en âge de concevoir lorsqu’une partie de la muqueuse de l’endocol recouvre celle de l’exocol.
Fig. 9 : Pince longuette
Après mise en place du spéculum, on réalise le prélèvement à l’aide de deux écouvillons en coton stériles. Ils doivent ramener une grande quantité de sécrétions. Un écouvillon sert à préparer des frottis sur lame pour l’examen direct, l’autre à ensemencer des milieux.
On recueille les sécrétions à l’endroit où la muqueuse apparait inflammatoire ou lésée.
Précautions
Il est indispensable que le prélèvement ne soit pas déshydraté (ajouter quelques gouttes d’eau physiologique si nécessaire). L’idéal est que le prélèvement soit fait au laboratoire et qu’il soit examiné rapidement (moins de 2 heures) en particulier pour observer Trichomonas vaginalis vivant à l’état frais. Si ce n’est pas possible, on utilise des milieux de transport type Portagerm®, TGV®, Transtube® (Fig.10).
Fig.10 : Transtube® de chez mwe (medical wire) : il comprend 2 écouvillons et un tube contenant un milieu de transport
Un prélèvement arrivé sec au laboratoire devra être rendu non conforme.
Une fiche de renseignements cliniques doit accompagner le prélèvement et mentionner si la femme présente des symptômes, si elle est enceinte ou si on suspecte une IST.
Examen macroscopique
Certains aspects des pertes sont assez caractéristiques bien que ce critère ne puisse en lui-même constituer un diagnostic, par exemple :
- les leucorrhées des infections vaginales à Trichomonas sont abondantes, finement bulleuses, verdâtres et légèrement nauséabondes (odeur de plâtre frais) ;
- les pertes des mycoses vaginales sont peu abondantes, épaisses et blanchâtres (aspect en lait caillé) ;
- celles correspondant à une vaginose bactérienne présentent un aspect grisâtre, homogène. L’écoulement est abondant, tapisse la paroi vaginale, il est malodorant : odeur de poisson avarié (encore appelée odeur d’amine) perceptible directement ou après ajout d’hydroxyde de potassium à 10 % (= test à la potasse). L’odeur d’amine est retrouvée dans 90 % des cas de vaginose bactérienne.
Éléments d’orientation à l’examen microscopique
Les examens microscopiques permettent à eux seuls une très bonne orientation du diagnostic des quatre pathologies vaginales.
On réalise deux frottis assez denses (un sera coloré au Gram, l’autre au MGG) et une préparation à l’état frais (EF).
On effectue l’étude cytologique à l’état frais et sur les frottis colorés au MGG et/ou Gram. Elle doit préciser clairement si le frottis est inflammatoire ou non (Fig 11 et 12).
Préparation à l’état frais
L’observation entre lame et lamelle des sécrétions vaginales avec un peu d’eau physiologique est surtout utile pour repérer facilement Trichomonas vaginalis. En effet le parasite se distingue nettement par sa mobilité saccadée des nombreux ou assez nombreux granulocytes qui garnissent la préparation. Il peut être nécessaire de chauffer la lame à 37 °C pour observer cette mobilité. Le parasite se présente sous forme d’éléments ovoïdes de 12 à 20 µm environ. La confirmation sera apportée par l’examen du frottis coloré au MGG.
Frottis coloré au MGG
Il permet :
- de noter le type et la quantité des cellules épithéliales ;
- d’évaluer la quantité des granulocytes neutrophiles, s’ils sont nombreux, il faudra lors rechercher activement Trichomonas vaginalis ;
- de noter la présence de levures et de pseudomycelium ;
- de rechercher Trichomonas vaginalis
Frottis coloré au GRAM
Il permet :
- d’observer la flore bactérienne vaginale. Il convient de :
- préciser si la flore est mono ou polymicrobienne
- décrire les différents morphotypes et les quantifier (nombre moyen par champ)
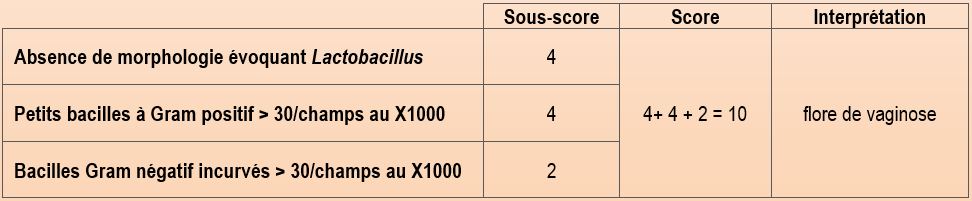
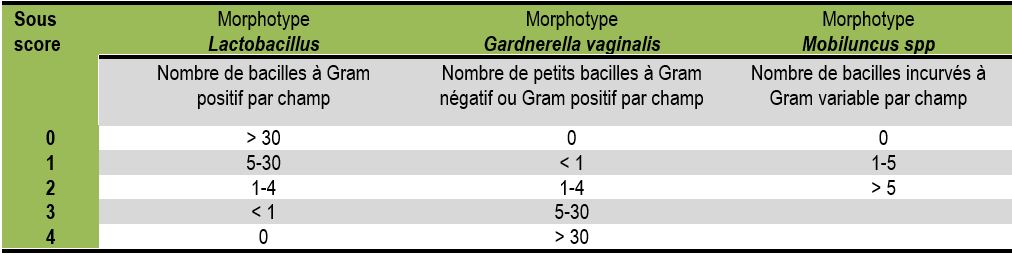
- d’établir le score de Nugent qui consiste à évaluer de façon semi-quantitative trois morphotypes bactériens (Tableau 3). Ce score sert à établir le diagnostic de la vaginose bactérienne en appréciant l’intensité du déséquilibre de l’écosystème vaginal. La classification de Spiegel est une alternative au score de Nugent (Tableau 4).
- Même si cette coloration n’est pas la plus adaptée, il conviendra, en absence de frottis coloré au MGG, de mener l’étude cytologique habituellement réalisée au MGG.
Tableau 4 : classification de Spiegel – (coloration de Gram grossissement X1000)
Résultats des examens microscopiques selon les pathologies
Le résultat de ces observations doit être consigné avec précision sur le compte rendu
Prélèvement vaginal normal
- Selon la phase du cycle pendant laquelle a été pratiqué le prélèvement, la cytologie observée est assez variable.
De la fin des règles jusqu’au 14° jour, on observe quelques cellules superficielles de desquamation et quelquefois de rares leucocytes.
À partir du 14° jour, les leucocytes apparaissent en petit nombre, ils peuvent être assez nombreux en période prémenstruelle. Les cellules épithéliales rencontrées sont, dans cette période, des cellules intermédiaires Comme indiqué au paragraphe 4.1.1 la présence d’un ectropion physiologique chez de nombreuses femmes entraine une réaction inflammatoire ce qui explique qu’un frottis peut être à la fois normal et inflammatoire ; - La flore bactérienne est dominée par les lactobacilles. (Score de 0 à 3) ou grade1.
Frottis inflammatoire ou non inflammatoire
|
Un frottis est dit non inflammatoire si les cellules vaginales superficielles sont toujours bien visibles (grandes cellules aplaties avec un petit noyau (Fig. 5) ; les leucocytes peuvent néanmoins être présents même en grand nombre (c’est le cas chez la femme enceinte et dans la 2ème partie du cycle). |
Un frottis est dit inflammatoire si on n’observe pratiquement que des granulocytes neutrophiles (nombreux ou assez nombreux). On peut aussi voir quelques cellules vaginales intermédiaires (cellules avec un noyau plus volumineux que les cellules superficielles (Fig. 5). |
 |
 |
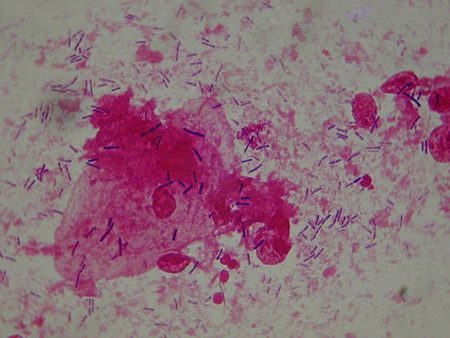 Fig. 11 : frottis normal non inflammatoire. Gram x1000 Fig. 11 : frottis normal non inflammatoire. Gram x1000© François Champagne |
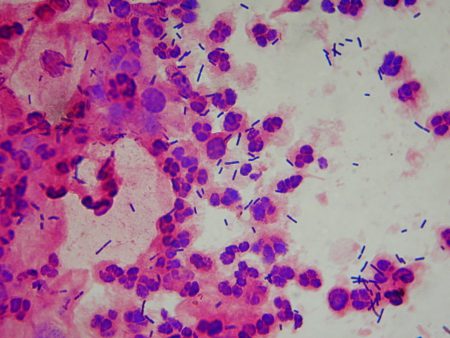 Fig. 12 : frottis normal inflammatoire. Gram x1000 Fig. 12 : frottis normal inflammatoire. Gram x1000© François Champagne |
Mycose vaginale
- frottis non inflammatoire : dominance des cellules pavimenteuses associées ou non à des granulocytes neutrophiles en nombre variable, les lactobacilles sont toujours présents, la flore normale est conservée. (Score de 0 à 3) ou grade 1 ;
- présence de formes levure et/ou de pseudomycelium qui affirment le diagnostic de mycose si le prélèvement a été correctement effectué.
Fig. 13 : mycose vaginale GRAM X400
© François Champagne
Vaginose bactérienne
- frottis non inflammatoire et hyperdesquamation de la muqueuse vaginale
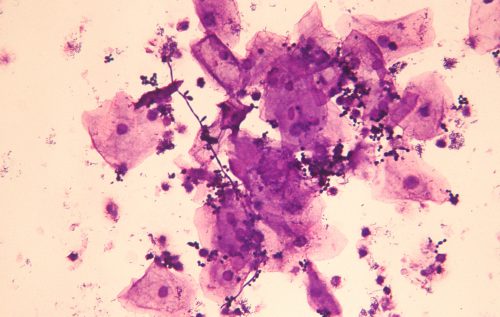
- peu ou pas de lactobacilles; la flore commensale est remplacée par une flore polymicrobienne très abondante, avec un score de Nugent de 7 à 10 ou un grade 3 dans la classification de Spiegel. Cette pullulation de plusieurs espèces bactériennes est le critère majeur du diagnostic de vaginose. On pourra observer des formes courtes à Gram variable (Gardnerella) associés à des bacilles de forme arquée (Mobiluncus) et éventuellement à d’autres formes très diversifiées (bactéries anaérobies autres que Mobiluncus) ;
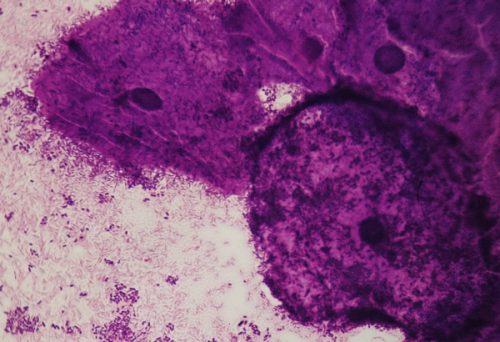
- présence fréquente de « clue cells » ou cellules indicatrices de vaginose : ce sont des cellules de l’épithélium vaginal auxquelles adhèrent de petits bacilles gram + ou – abondants.
Tableau 3 : calcul du score de Nugent – (coloration de Gram grossissement X1000)
|
Après avoir choisi au grossissement X100 une zone riche en bactéries, le score de Nugent sera établi sur 10 champs microscopiques au grossissement X1000 en établissant une moyenne. |
||
|
Le score n’est pas réalisable et inutile dans les deux cas suivants :
|
||
| Étape 1 : déterminer trois sous-scores, un pour chacun des trois morphotypes bactériens. | ||
 |
||
|
Étape 2 : additionner les trois sous-scores précédents pour établir le score Interprétation :
|
||
| Exemple
|
||
|
Actuellement, on considère le score de Nugent comme l’examen de référence pour le diagnostic de la vaginose bactérienne. |
||
Vaginite à Trichomonas vaginalis
- frottis inflammatoire : nombreux polynucléaires neutrophiles, quelques cellules vaginales intermédiaires
- présence de Trichomonas vaginalis plus ou moins dégradés ;
- absence de lactobacilles. Le reste de la flore est monomicrobienne ou légèrement polymicrobienne. Il n’est pas nécessaire d’identifier cette flore.
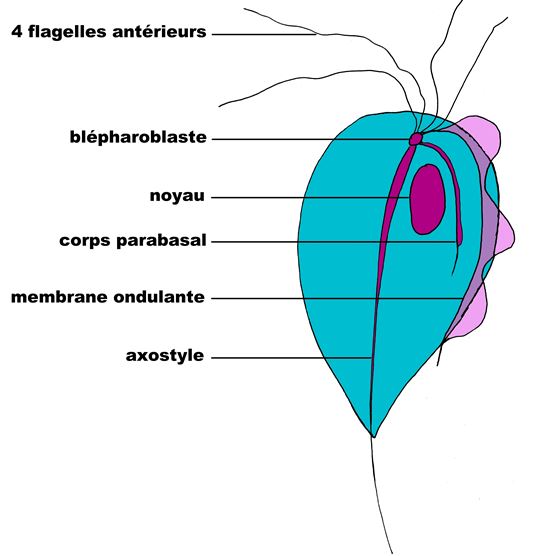
Dans sa forme typique (Fig.15) Trichomonas vaginalis présente de nombreux éléments caractéristiques qui devraient rendre son identification aisée :
- forme ovoïde (parfois ronde), cytoplasme bleu plus ou moins intense ;
- noyau rouge « rubis », ovoïde, petit et excentré ;
- 4 flagelles antérieurs ;
- une membrane ondulante qui s’arrête au 2/3 de la longueur du corps ;
- un axostyle.
Mais un tel aspect est rarement rencontré. La morphologie de Trichomonas vaginalis est généralement assez dégradée (Fig.16). Les flagelles et l’axostyle manquent souvent, le noyau lui-même fait parfois défaut. Ces cellules bleutées plutôt ovoïdes sont repérables plus rapidement au grossissement X 400.
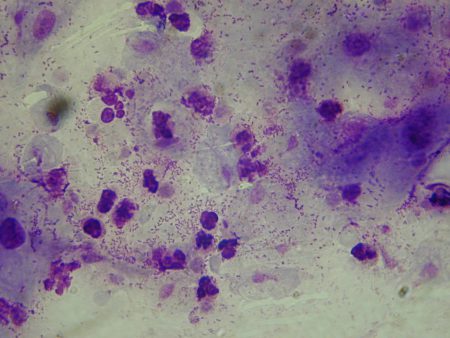 |
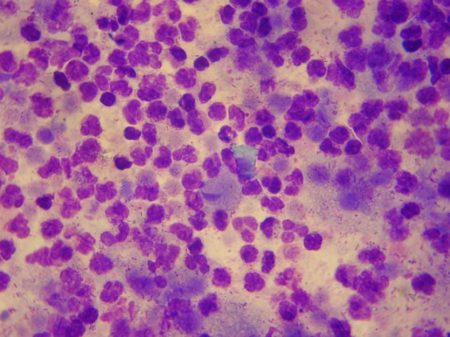 |
| Fig. 16 : Vaginite à Trichomonas vaginalis. MGG X 400 © François Champagne |
|
Vaginite bactérienne spécifique
- frottis inflammatoire : nombreux polynucléaires neutrophiles, quelques cellules vaginales intermédiaires
- absence de lactobacilles. La flore semble monomicrobienne : bacille Gram- ou diplocoque Gram+ le plus souvent ;
- Bien vérifier l’absence de Trichomonas vaginalis.
Ces vaginites sont retrouvées essentiellement chez la petite fille ou chez la femme ménopausée.
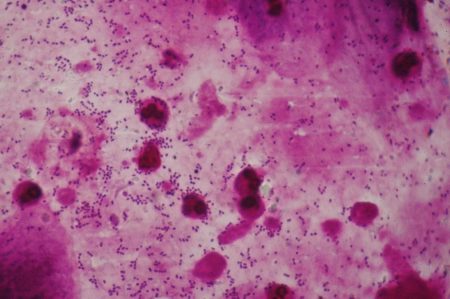 Fig. 17 : Vaginite à Streptococcus agalactiae © François Champagne |
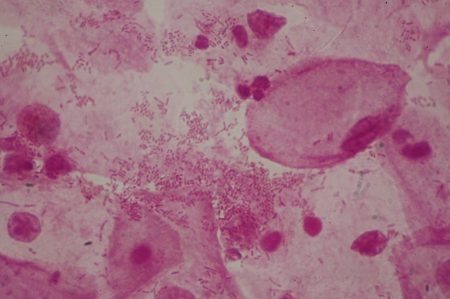 Fig. 18 : Vaginite à Escherichia coli © François Champagne |
Cultures
La culture n’est pas toujours utile, ainsi le diagnostic des mycoses, vaginoses, et vaginites à Trichomonas vaginalis se fait seulement à l’examen direct.
Cependant la culture présente un intérêt dans les deux cas suivants :
- La recherche de BVHRI chez la femme enceinte : la culture est ici indispensable (Cf. encadré 3)
- Le diagnostic de vaginite bactérienne (surtout chez la petite fille ou la femme ménopausée)
Choix des milieux
Deux milieux sont essentiels et permettent d’isoler tous les germes pathogènes ; leur non sélectivité permet d’observer la flore vaginale dans sa globalité. Il s’agit de :
- La gélose chocolat enrichie à incuber à 37°C sous 5 à 10% de CO2
- La gélose Columbia au sang de mouton à incuber à 37°C en ANAÉROBIOSE
D’autres milieux sélectifs peuvent compléter ce choix en fonction des résultats de l’examen direct, des germes recherchés et des habitudes des laboratoires. A titre d’exemple :
- prédominance de bacilles Gram – : le milieu de Drigalski ou celui de Mac Conkey sont les plus indiqués du fait de leur sélectivité vis-à-vis des bacilles Gram- non exigeants.
- prédominance de cocci Gram+ : la gélose au sang + ANC est le milieu de choix. En effet, ce milieu inhibe les bactéries à Gram négatif (les levures y cultivent lentement)
- présence de levures et/ou de filaments mycéliens : le milieu de Sabouraud + chloramphénicol (+/- gentamicine) qui, en inhibant la plupart des espèces bactériennes, rend ce milieu sélectif des champignons. On pourra aussi utiliser un milieu sélectif chromogène (ChromID™ Candida, CandiSelect™ 4..)
Technique d’ensemencement
On étale une goutte de bouillon dans lequel a été exprimé l’écouvillon. On peut aussi ensemencer directement avec l’écouvillon le premier quadrant et répartir l’inoculum dans le reste de la boîte à l’aide d’un inoculateur.
Interprétation des cultures (hors recherche des BVHRI)
- la présence de quelques colonies de levures en culture alors que l’examen direct était négatif signifie un simple portage et non une mycose.
- la présence d’un type de colonie en dominance chez la petite fille ou la femme ménopausée en accord avec l’examen direct permet de poser le diagnostic de vaginite à cette espèce : réaliser son identification et son antibiogramme.
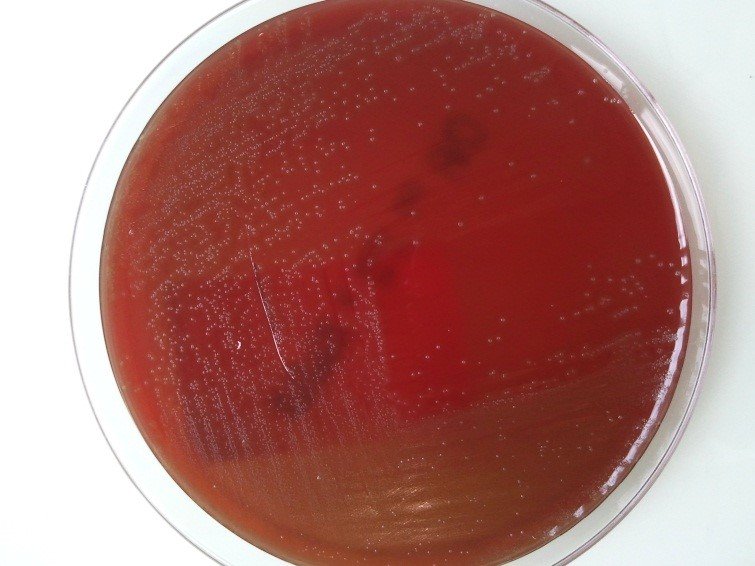
Rq : les lactobacilles donnent en 24h de très petites colonies non hémolytiques ou a hémolytiques sur gélose au sang. Ils sont catalase –
Figure 20 : Culture de 48h sur gélose au sang de Lactobacillus
© Marielle MAYE-LASSERRE