PLAN
- Méningites virales
- Méningites purulentes communautaires
- iMéningites à Neisseria meningitidis
- Méningites à Streptococcus pneumoniae
- Méningites à Haemophilus influenzae sérotype b
- iMéningites à Listeria monocytogenes
- Méningites néonatales
- Méningites purulentes neurochirurgicales
- iMéningites tuberculeuses
- Méningites non infectieuses
Mises à part certaines méningites neurochirurgicales, les méningites sont monomicrobiennes et les agents causaux dépendent du contexte.
Méningites virales
Elles sont les plus fréquentes (70 à 80% des méningites), leur évolution est généralement favorable en quelques jours. De nombreux virus sont en cause.
Tableau 2 : Étiologie des méningites virales
Méningites purulentes communautaires
Les méningites purulentes sont d’origine bactérienne et sont responsables de la majorité des décès ou des séquelles neurologiques.
Selon l’OMS, l’incidence mondiale des méningites purulentes communautaires est d’environ 1 million par an dont 2/3 des cas touchent les enfants de moins de 5 ans. L’incidence est plus forte dans les pays en voie de développement (≥ 10 / 100 000) avec une forte mortalité. Dans les pays industrialisés, l’incidence varie de 0,7 à 3 /100 000.
Selon l’Institut National de Veille Sanitaire, l’incidence en France en 2006 était de 2,23/100 000 habitants.
Alors que nous disposons d’antibiotiques efficaces pour traiter ces infections, le taux de mortalité reste élevé. En fait, le pronostic de ces méningites dépend de la précocité du traitement des malades.
La fréquence des différentes espèces dépend de l’âge du malade (Tableau 1).
Tableau 1 : Classement par ordre de fréquence et en fonction de l’âge des principales espèces rencontrées au cours de méningites purulentes communautaires
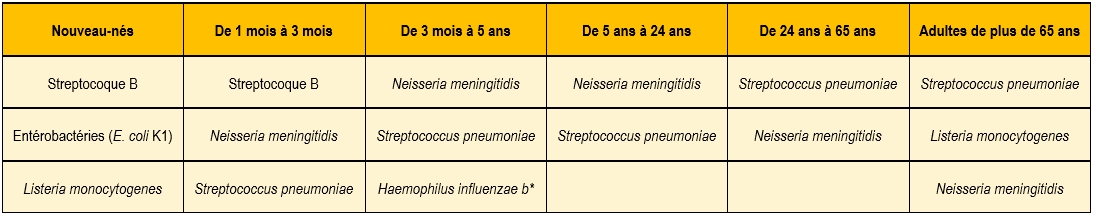
* la fréquence des méningites à Haemophilus influenzae de sérotype b a fortement baissé depuis la mise au point d’un vaccin protégeant contre ces souches.
Méningites à Neisseria meningitidis
Épidémiologie
Les méningites à Neisseria meningitidis (méningocoque), sont les seules méningites bactériennes épidémiques.
5 sérogroupes de N. meningitidis sont responsables des épidémies (A, B, C, W135 et Y). La répartition géographique et le potentiel épidémique varient d’un sérogroupe à l’autre.
Neisseria meningitidis est responsable :
- de grandes épidémies dramatiques à l’échelle d’un continent et principalement en Afrique sub-saharienne appelée pour cette raison la «ceinture de la méningite». Le méningocoque du sérogroupe A est responsable d’environ 80 à 85% des cas.
- de cas sporadiques, en France, pour lesquels les cas secondaires favorisés par une grande promiscuité (école, internat, unités militaires..) sont à la fois redoutés et rares. En France, on dénombre environ 600 cas de méningites à méningocoque par an. Elle touche essentiellement les enfants et les adolescents et survient, en général, du début de l’hiver au printemps.
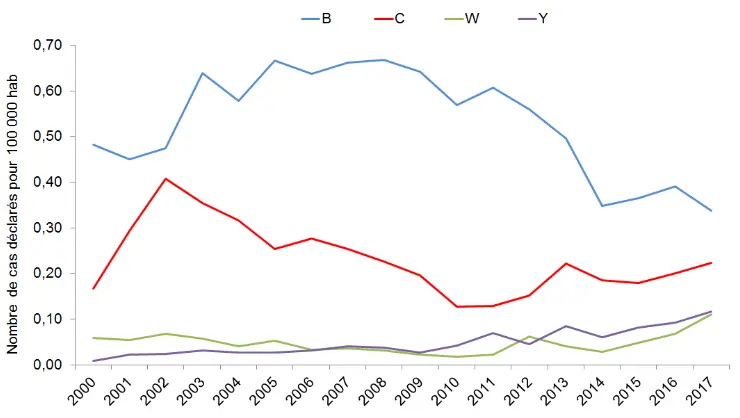
En France, le sérogroupe le plus souvent isolée du LCR est le B, suivi du C, W135 et Y (Fig.8)
 Figure 8 : Fréquence des différents sérotypes de Neisseria meningitidis en France
Figure 8 : Fréquence des différents sérotypes de Neisseria meningitidis en France
(santepubliquefrance.fr)
Il n’y a pas de réservoir animal. La transmission interhumaine se fait par voie aérienne à partir de gouttelettes de salive et des mucosités nasopharyngée provenant de malades ou de porteurs sains.
La durée de la période d’incubation se situe entre 2 et 10 jours (en moyenne quatre jours).
Le taux de létalité d’environ 3% passe à 33% en présence de purpura fulminans (association de fièvre, de lésions purpuriques vasculaires, d’un choc et de signes de coagulation intra vasculaire disséminée).
En France, les infections à méningocoque sont à déclaration obligatoire auprès de l’Agence Régionale de Santé (ARS). Cette déclaration est à faire le plus tôt possible. Il faut ensuite prendre très rapidement des mesures préventives dans l’entourage du malade. Ces mesures préventives associent un traitement antibiotique avec de la rifampicine et la vaccination. Pour choisir le vaccin, il faut au préalable déterminer le sérogroupe de la souche.
Vaccination
On la pratique :
- chez les sujets ayant été au contact d’un malade pour limiter les cas secondaires ;
- ou bien pour enrayer une épidémie lorsque le nombre de cas dépasse un certain seuil dans une région.
Pour augmenter l’efficacité des vaccins antiméningococciques chez les jeunes enfants, les polyosides capsulaires ont été conjugués à de l’anatoxine tétanique (pour l’explication c=Cf. 4.2.3). Cette conjugaison à une protéine permet de transformer l’antigène capsulaire qui est thymoindépendant en un antigène thymodépendant. Il existe différents vaccins :
- un vaccin antiméningococcique conjugué A,
- des vaccins antiméningococcique conjugués C,
- des vaccins antiméningococcique conjugués tétravalents A, C, Y et W135.
En revanche, il n’existe pas de vaccin de type polyosidique pour prévenir les infections à méningocoque de type B. En effet, il existe une communauté antigénique entre le polyoside capsulaire B et certains composants du cerveau humain, ce qui rend ce polyoside d’une part non immunogène, et d’autre part, potentiellement dangereux car pouvant provoquer des réactions auto-immunes.
Pour pallier cette difficulté immunologique, on a développé des vaccins méningococciques B spécifiques en exploitant comme antigène les vésicules membranaires (OMV : Outer Membran Vesicles) exprimant l’ensemble des structures d’enveloppe de la souche concernée (protéines et LPS), à l’exclusion de la capsule polyosidique. Ces vaccins de type « OMV » ont été fabriqués, à la demande d’autorités sanitaires, pour lutter contre des souches invasives spécifiques. Ainsi le vaccin MenBvac® est utilisé, en Seine-Maritime, face à une situation d’hyper-endémie d’infections invasives par une souche spécifique de sérotype B:14:P1.7, 16.
On a mis ensuite au point d’autres vaccins de type « OMV » comme le vaccin Bexsero®. Le Haut Conseil de la Santé Publique le préconise pour les sujets à risques (https://www.mesvaccins.net/textes/Avis_HCSP_Bexsero_Meningo_B_2013_10_25.pdf).
Méningites à Streptococcus pneumoniae
La méningite à pneumocoque résulte de l’extension d’un foyer contigu (otite, sinusite) ou d’une bactériémie.
Elle se rencontre à tout âge mais souvent sur des terrains particuliers :
- enfants de moins de deux ans ;
- antécédent de méningite, de traumatisme crânien, d’intervention neurochirurgicale par voie nasale ;
- infections ORL ;
- immunodépression (éthylisme, asplénie, VIH, personnes âgées) ;
- brèches ostéo-durales ;
- déficit en IgG2a.
La méningite à pneumocoque est mortelle (environ 10% des cas chez l’enfant et 30% des cas chez l’adulte) et entraîne des séquelles chez 30 à 50 % des patients (surdité, épilepsie, paralysie et chez l’enfant, retard mental).
Depuis l’introduction de la vaccination au calendrier vaccinal en janvier 2003, on observe une baisse de l’incidence des méningites et des bactériémies à pneumocoque chez les enfants de moins de deux ans.
La dernière version du vaccin Prévenar, le Prévenar13 est un vaccin conjugué protégeant contre 13 sérotypes de pneumocoque.
On recommande ce vaccin pour l’enfant à partir de 2 mois et pour tous les sujets présentant une pathologie les exposant à un risque élevé d’infection invasive à pneumocoque.
En France, en 2008, on a signalé 380 cas de méningites à pneumocoques.
Méningites à Haemophilus influenzae sérotype b
Haemophilus influenzae sérotype b est responsable de méningites principalement chez l’enfant âgé de 3 mois à 3 ans.
La fréquence de ces méningites a très fortement diminué depuis l’introduction du vaccin en 1992. Chez les enfants de moins de 1 an, elle est passée de 33,6 pour 100 000 en 1992 à 2,2 pour 100 000 en 1996.
Dans un premier temps, la vaccination reposait sur l’injection de polyoside b libre (ou polyribosyl-ribitol-phosphate : PRP). La réponse après vaccination était étroitement liée à l’âge (les polyosides sont des antigènes thymoindépendants et sont donc peu immunogène avant l’âge de 18 mois).
On a ensuite amélioré ce vaccin, en couplant le polyoside b à une protéine (anatoxine tétanique pour le vaccin commercialisé en France). L’antigène b est ainsi thymodépendant et immunogène dès les premiers mois de l’enfant.
Il existe un vaccin pentavalent, protégeant contre la diphtérie, le tétanos, la poliomyélite, la coqueluche et les infections à Haemophilus influenzae b : 3 injections à l’âge de 2, 3 et 4 mois suivies d’un rappel à 16-18 mois.
Les méningites à Haemophilus influenzae sérotype b continuent de sévir dans les pays en développement où on ne vaccine pas les enfants.
Méningites à Listeria monocytogenes
Elles affectent principalement : les femmes enceintes, les nouveau-né, les personnes âgées, les patients éthyliques ou immunodéprimés
Après ingestion d’aliments fortement contaminés (charcuterie, crudités, fromages non pasteurisés), Listeria monocytogenes colonise temporairement le tube digestif, passe dans la circulation sanguine et gagne le système nerveux central.
Les aliments en cause sont généralement des aliments conservés longtemps au réfrigérateur. En effet les aliments sont fréquemment contaminés à faible dose par ces bactéries ubiquistes, telluriques, très largement répandues dans l’environnement (sol, eau, végétaux) et ces bactéries sont capables de croitre lentement à basse température.
Le nombre de cas en France varie entre 200 à 300 par an. On estime que le taux de mortalité se situe entre 25 et 30% et près d’un individu sur deux présente des séquelles neurologiques.
Il n’y a pas de transmission interhumaine de la maladie et par conséquent pas de prophylaxie secondaire.
Méningites néonatales
Le nouveau-né est contaminé par un germe transmis par la mère in utero ou lors de l’accouchement.
En fonction de leur délai d’apparition, on distingue :
- les méningites néonatales précoces : du jour de la naissance à J+4.
- les méningites néonatales tardives : de J5 à J28.
Lors de méningites néonatales précoces, le germe se transmet en général transmis in utero au cours d’une infection materno-fœtale. Les streptocoques B sont responsables de plus de 80% des cas, viennent ensuite les souches d’Escherichia coli K1 avec environ 10% des cas.
Les méningites néonatales tardives correspondent plutôt à une contamination au cours de l’accouchement. Nous retrouvons les mêmes germes mais avec une fréquence identique pour les streptocoques B et les souches d’Escherichia coli K1. Ils sont responsables chacun de 40% des cas.
Méningites purulentes neurochirurgicales (donc nosocomiales)
Elles sont généralement consécutives à des inoculations directes lors d’intervention neurochirurgicale.
On a signalé 3110 cas entre août 2001 et décembre 2005 (BEH N° 12-13 du 3 avril 2007)
Dans ce cas les espèces rencontrées sont plus variées (Staphylococcus aureus, Staphylococcus non aureus, entérobactéries, Pseudomonas aeruginosa et apparentés, bactéries anaérobies, etc.). Les très rares cas de méningites polymicrobiennes sont nosocomiaux.
Méningites des immunodéprimés
Des germes très variés en sont responsables : Listeria monocytogenes, entérobactéries, champignons (dont Cryptococcus neoformans), Toxoplasma gondii, et bien d’autres.
Méningites tuberculeuses
L’agent causal est une mycobactérie tuberculeuse, le plus souvent Mycobacterium tuberculosis. Elles sont maintenant beaucoup plus rares dans les pays industrialisés et y touchent principalement les immigrés, les immunodéprimés et à un moindre degré les patients éthyliques et les personnes âgées.
Dans les pays où la tuberculose est fréquente, la méningite tuberculeuse s’observe surtout chez les enfants non vaccinés par le BCG.
Elles se distinguent des méningites purulentes communautaires par un début plus progressif et un tableau infectieux peu marqué.
Étant donné qu’on tarde à diagnostiquer ces méningites, leur pronostic demeure réservé (mortalité élevée et séquelles fréquentes).
Méningites non infectieuses
Certaines méningites ne sont pas infectieuses mais associées à des maladies neurologiques inflammatoires, aux hémopathies et à des traitements médicamenteux