Elles sont essentiellement dues à Staphylococcus aureus et Streptococcus pyogenes.
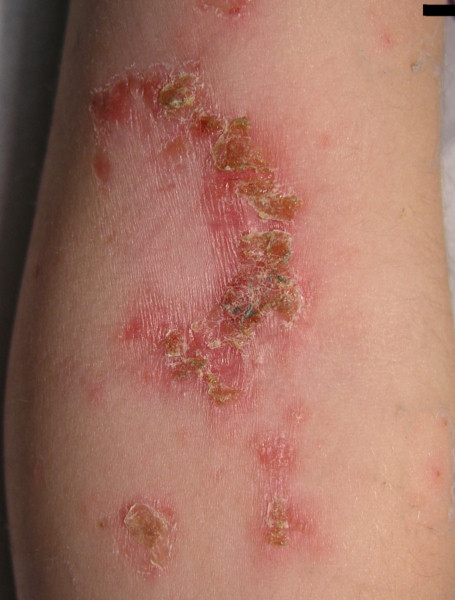
Impétigo crouteux
L’impétigo est une infection de l’épiderme très contagieuse, affectant principalement les enfants de moins de 10 avec de petites épidémies familiales ou dans les collectivités et qui justifient une éviction scolaire.
Les lésions d’impétigo se forment sur une peau saine ou au contraire sur des lésions cutanées pré-existantes qui s’infectent par grattage (impétiginisation).
Il se manifeste au début par une éruption de petites bulles translucides qui, au bout de quelques heures, se troublent et éclatent. Le contenu libéré forme une croûte jaunâtre en se desséchant. Ces croûtes sont dites « mélicériques » c’est-à-dire couleur de miel.
Les lésions sont peu douloureuses mais provoquent de fortes démangeaisons Le grattage favorise la propagation de l’infection. L’évolution est spontanément favorable, les complications exceptionnelles. Les patients ne sont habituellement pas fièvreux.
L’impétigo est causé par S. aureus ou S. pyogenes. L’aspect clinique ne permet pas de déterminer l’espèce en cause mais l’analyse bactériologique des lésions est rarement utile. Elle se justifie cependant si l’impétigo a été contracté à l’hôpital ou s’il est récidivant.
CC by Evanherk via Wikimedia Commons
Syndrome staphylococcique de la peau ébouillantée et impétigo bulleux
Le syndrome staphylococcique de la peau ébouillantée est consécutif à des infections diverses (ORL, cutanées, ..) dues à des souches de S. aureus sécrétrices d’une toxine appelée exfoliatine (ou épidermolysine). La toxine, synthétisée au niveau du foyer infectieux, est ensuite véhiculée par voie sanguine et provoque un clivage à l’intérieur de l’épiderme.
Les lésions se présentent comme de vastes surfaces rouges et suintantes recouvertes de lambeaux épidermiques. L’agent pathogène n’est pas présent au niveau des lésions.
Cette forme touche essentiellement le nouveau-né et le nourrisson et exceptionnellement l’adulte immunodéprimé.
L’impétigo bulleux est provoqué par la production d’exfoliatines au sein même des lésions cutanées. Des bulles présentant un contenu trouble se forment puis se rompent après deux à trois jours. Cette forme est très contagieuse.
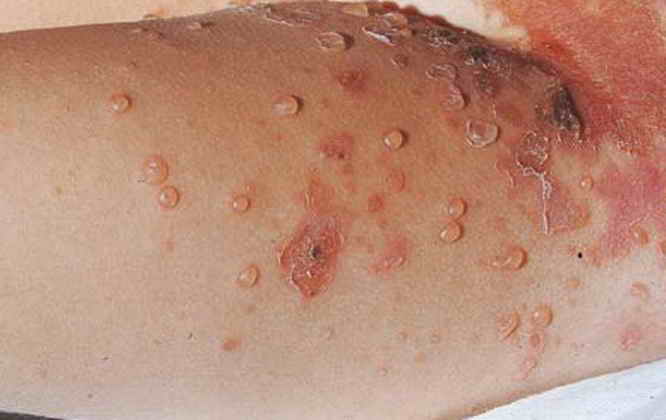
© Siben Benson
Ecthyma
Il s’agit d’une forme creusante et douloureuse d’impétigo surtout d’origine streptococcique. Cette infection touche principalement les membres inférieurs chez les sujets à hygiène défectueuse, dénutris, éthyliques ou diabétiques. La croûte qui remplace la bulle est très large, arrondie, noirâtre, mesurant de 10 à 20 mm de diamètre. Le derme est ici touché.
Folliculite, furoncle et anthrax
Ce sont des infections aiguës, plus ou moins profondes, du follicule pilleux. La grande majorité est due à Staphylococcus aureus. Des folliculites à Pseudomonas aeruginosa sont également décrites après un bain dans de l’eau contaminée
Les lésions siègent avec prédilection au niveau du dos, des fesses, des cuisses, de la barbe, du cou, de la base des cils (orgelets) et du cuir chevelu. En fonction de l’étendu des lésions, on distingue :
- les folliculites qui sont des inflammations superficielles du follicule pileux
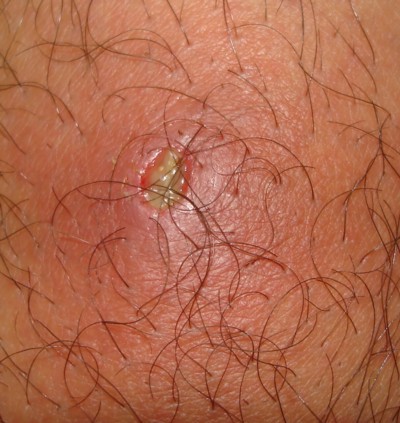
- les furoncles qui sont des folliculites aiguës caractérisées par une nécrose du follicule pileux, de sa glande sébacée et du derme avoisinant. En quelques jours le follicule est éliminé sous forme d’un gros bourbillon jaune et laisse une cicatrice déprimée.
- l’anthrax qui est une association de plusieurs furoncles avec une nécrose encore plus profonde
Les souches de Staphylococcus aureus isolées de furoncle ou d’anthrax sont presque toujours productrices de la leucocidine de Panton et Valentine.
Furoncle
CC by Mahdouch via Wikimedia Commons
Panaris et périonyxis
Un panaris est une infection nécrosante des constituants du doigt.
Il survient après inoculation à la suite d’un traumatisme local : une piqûre septique (écharde), un arrachement des peaux bordant l’ongle, une plaie négligée…
Les microorganismes en cause appartiennent à la flore transitoire cutanée : souvent Staphylococcus aureus (environ 2/3 des cas), les streptocoques, les entérobactéries.
Le périonyxis est un panaris touchant le pourtour d’un ongle. Il évolue en plusieurs stades :
- stade inflammatoire : la peau qui borde l’ongle est rouge, oedématiée et douloureuse au touché
- stade « de collection » : la douleur devient insomniante et pulsatile (suit le rythme du pouls) et une collection de pus apparaît. Le sujet peut être légèrement fiévreux. Une opération chirurgicale peut-être à ce stade nécessaire pour vider l’abcès et supprimer les tissus infectés.
- stade « de complication » : en l’absence de traitement, l’infection peut se propager aux articulations, aux tendons et aux os.
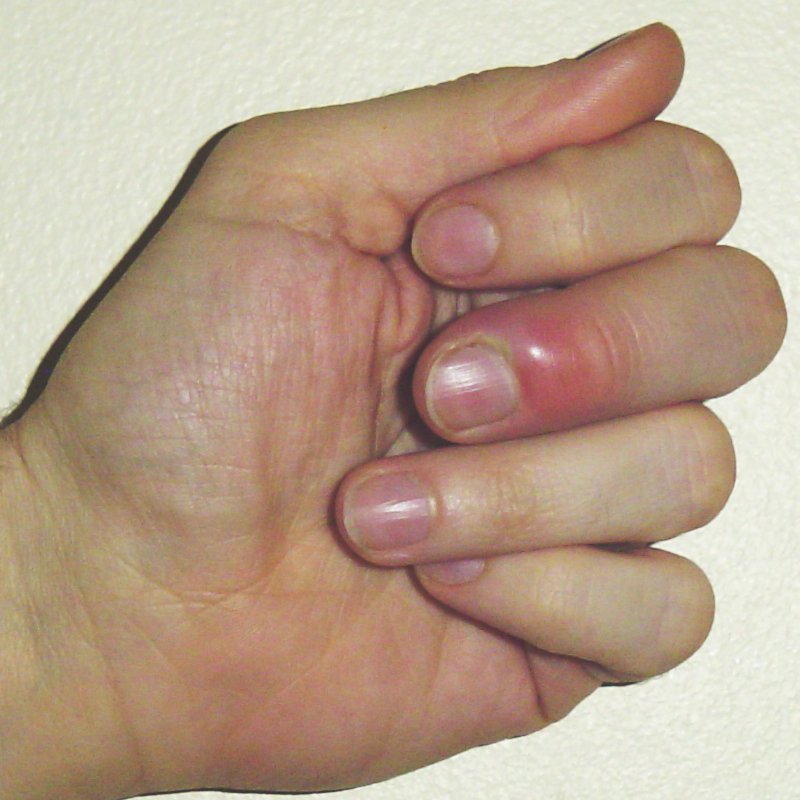
CC by Chris Craig via Wikimedia Commons
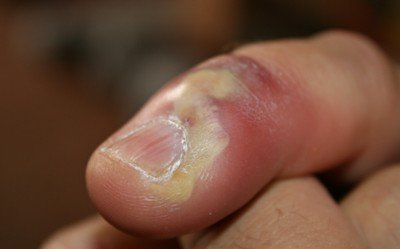
CC by Glenn
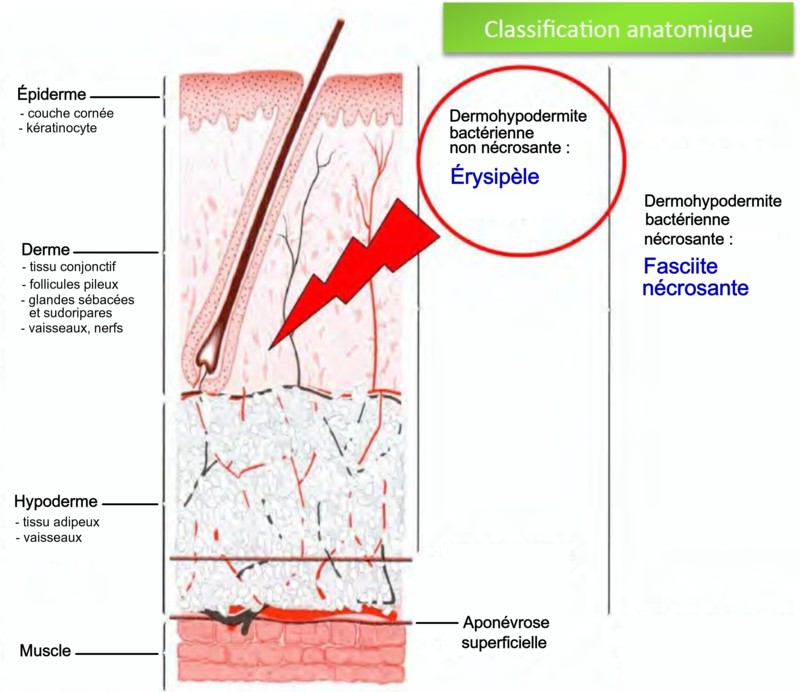
Érysipèle ou dermo-hypodermite non nécrosante (DHBNN)
L’érysipèle est une infection non nécrosante du derme et de l’hypoderme le plus souvent due à S. pyogenes. D’ailleurs le nom d’usage pour cette pathologie est désormais dermo-hypodermite non nécrosante (DHBNN). Elle affecte surtout les adultes après 60 ans. La porte d’entrée du microorganisme est variable : intertrigo interdigito-plantaire, ulcère de jambe, plaie aiguë ou chronique, mal perforant plantaire.
Il se traduit par une plaque rouge brillante, gonflée et douloureuse située dans 85% des cas sur les membres inférieurs. Il s’accompagne d’une fièvre importante aux environs de 40°C.
En l’absence de traitement, des complications graves peuvent apparaître : fasciite nécrosante, bactériémie.
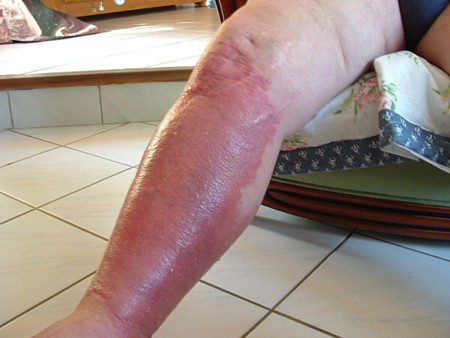
© smartfiches.fr
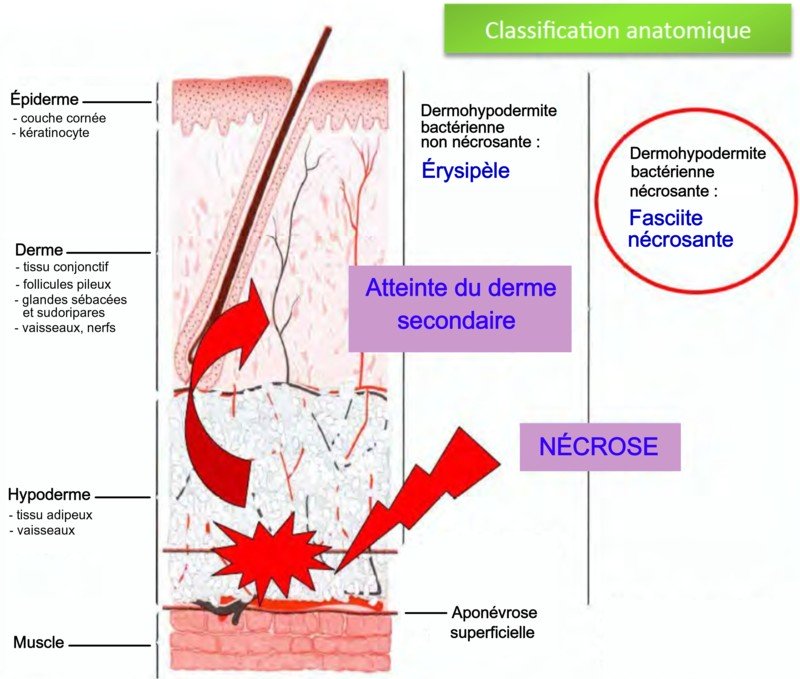
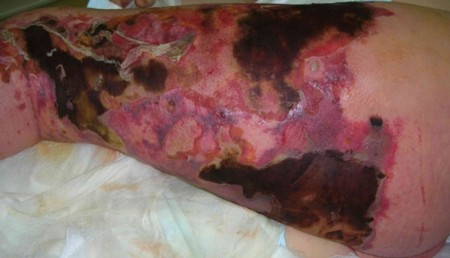
Fasciite nécrosante
La fasciite nécrosante est une infection rare et nécrosante, du derme, de l’hypoderme et des tissus sous cutanés (aponévrose superficielle à la surface des muscles).
L’agent causal le plus fréquent est Streptococcus pyogenes, associé bien souvent à d’autres bactéries.
Cette infection, extrêmement grave, évolue très rapidement et doit être pris en charge de toute urgence. Elle est mortelle dans 30% des cas et laisse de lourdes séquelles aux survivants.
Les lésions de la peau forment des plaques rouges disparates progressant vers le rouge-foncé, le violet et finalement noir. Le sujet présente une forte fièvre.
Le traitement d’urgence est chirurgical ; il consiste en l’excision totale des tissus nécrosés.
Le diagnostic microbiologique repose sur l’analyse de prélèvements profonds réalisés au cours de l’opération chirurgicale et sur les hémocultures.
CC by Piotr Smuszkiewicz, Iwona Trojanowska and Hanna Tomczak via Wikimedia Commons