L’analyse du liquide céphalo-rachidien permet de diagnostiquer les méningites et les méningo-encéphalites.
Une méningite est une inflammation des méninges consécutive généralement à l’invasion du liquide céphalo-rachidien par un micro-organisme.
Enfin, si le parenchyme cérébral est atteint, on parle de méningo-encéphalite.
Il existe trois voies de pénétration d’agent infectieux dans le LCR :
- la voie hématogène : l’agent infectieux, présent dans le sang, traverse la barrière hématoméningée ;
- l’extension d’un foyer infectieux régional : le pneumocoque peut passer directement de l’oreille moyenne vers les méninges ;
- l’introduction de l’agent infectieux au cours d’un traumatisme ou d’une opération neurochirurgicale.
Seule la voie hématogène sera développée (Fig. 7). Le passage d’un agent infectieux dans le sang est donc ici le préalable à la contamination des méninges. L’agent infectieux provient généralement d’un foyer pharyngé ou intestinal. Le mode de contamination n’est donc pas le même.
Le passage dans le sang à partir d’un foyer pharyngé
Neisseria meningitidis, Streptococcus pneumoniae et Haemophilus influenzae
Les bactéries le plus souvent mises en cause dans les méningites primitives commencent par coloniser l’oropharynx de l’homme. C’est le cas de Neisseria meningitidis, Streptococcus pneumoniae et Haemophilus influenzae.
Dans ce cas, la transmission interhumaine est directe, par voie aérienne (toux, éternuement). La bactérie se transmet d’autant plus facilement qu’il existe une concentration importante de personnes dans un endroit fermé (école, crèche, garderie, bar, discothèque…).
Après un portage oropharyngé asymptomatique et transitoire, la grande majorité des individus ne développent pas de méningites. Mais chez un petit nombre, les bactéries vont passer dans le sang et être responsables de fortes bactériémies.
Certains facteurs jouent alors probablement un rôle :
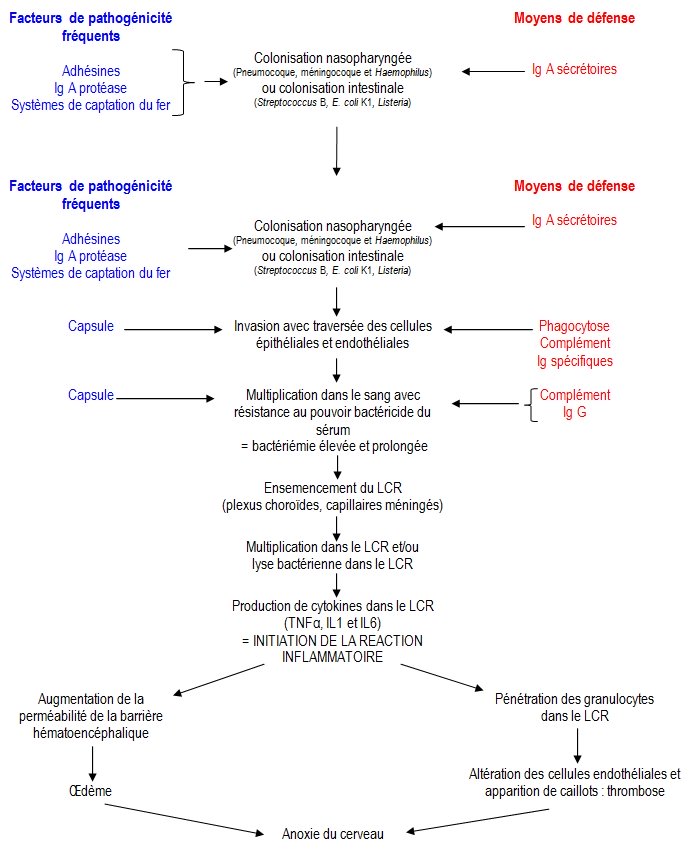
- facteurs de pathogénicité propres aux bactéries à multiplication extracellulaire qui confèrent une résistance aux facteurs non spécifiques de défense (capsule, sidérophores, Ig A protéases) ;
- facteurs liés à l’hôte : déficit en facteur du complément ;
- infections virales respiratoires hautes concomitantes.
Le passage dans le sang à partir d’un foyer intestinal
Listeria monocytogenes
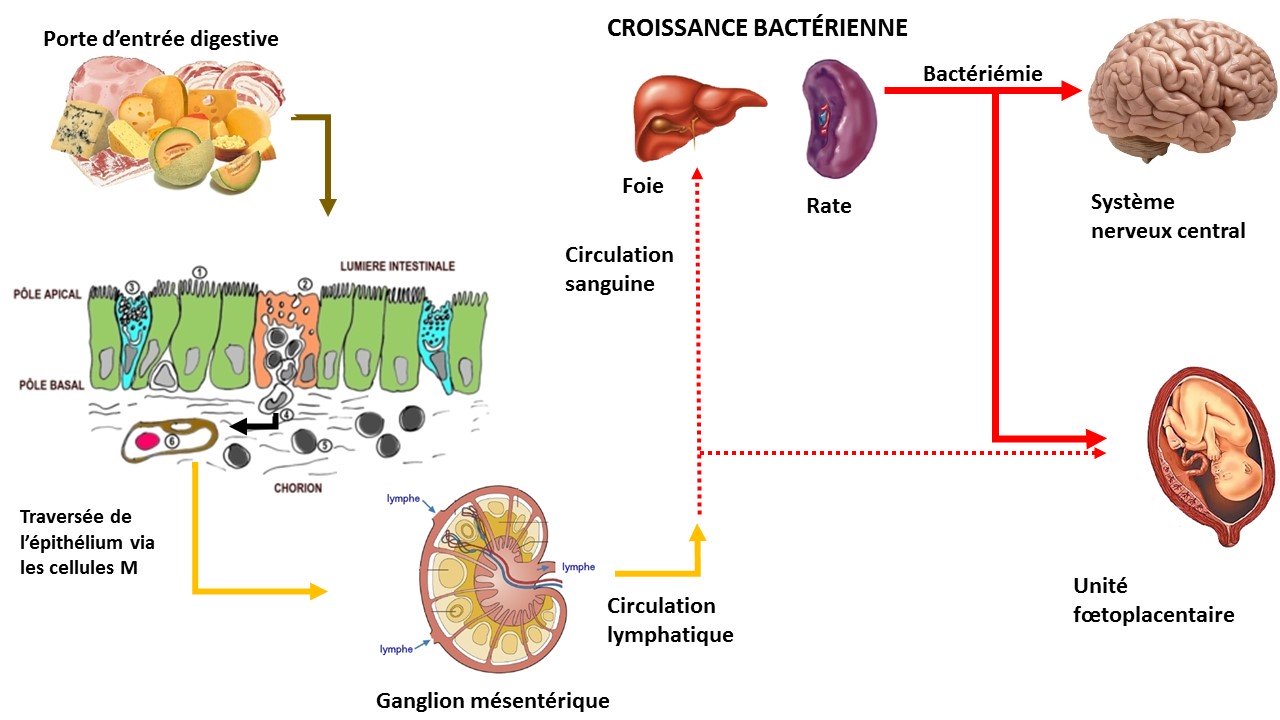
L. monocytogenes pénètre dans l’organisme par voie digestive lors de l’ingestion d’aliments contaminés.L’acidité gastrique détruit en grande partie les bactéries ingérées. C’est pourquoi seuls les aliments fortement contaminés présentent un risque.
Au niveau de l’intestin, L. monocytogenes passe par les cellules M, résiste à l’activité bactéricide des macrophages sous-jacent puis pénètre dans les entérocytes par leur pôle latéro-basal et s’y multiplie (mécanisme proche de celui des Shigella). Puis les bactéries gagnent les ganglions lymphatiques régionaux (mésentériques), sont phagocytées par des macrophages, et quittent les ganglions lymphatiques à l’intérieur des macrophages. Les macrophages infectés passent dans le sang et vont dans le foie et la rate.
La plupart du temps, le système immunitaire contrôle l’infection chez les sujets immunocompétents. Cependant, si l’inoculum a été massif (aliment fortement contaminé) ou chez certains sujets fragilisés, les femmes enceintes ou les nouveau-nés, le système immunitaire est débordé.
Les Listeria situées dans le cytoplasme des macrophages de la rate et du foie se multiplient, sont de nouveau déversées dans le sang et gagnent le système nerveux central et le placenta.
© Pascal Fraperie
Remarque : lors des méningites néonatales, les agents infectieux (Streptococcus agalactiae, E. coli K1 et L. monocytogenes) colonisent à la fois les voies aériennes et les voies digestives.
Ensemencement des méninges
Seules certaines espèces bactériennes sont capables de franchir la barrière hématoméningée au niveau des plexus choroïdes ou des capillaires méningés.
Pour cela, ces bactéries doivent posséder des facteurs de pathogénicité leur permettant d’emprunter soit :
- la voie paracellulaire au cours de laquelle les bactéries disjoignent les jonctions serrées présentes entre les épendymocytes (plexus choroïdes) ou les cellules endothéliales (capillaires méningés)
- la voie endocellulaire en traversant par transcytose les épendymocytes ou les cellules endothéliales.
La présence de bactérie dans le LCR déclenche une intense réaction inflammatoire
Une fois entrée dans le LCR, la bactérie rencontre peu d’obstacles à son développement. En effet, ce dernier ne dispose pas de moyens de défenses : absence de complément, de granulocyte et une très faible concentration d’immunoglobuline.
La présence de bactérie dans le LCR déclenche une intense réaction inflammatoire. Elle débute par la sécrétion locale des cytokines inflammatoires TNFα, IL1 et IL6. Ces cytokines sont responsables d’un afflux de granulocytes dans le LCR et d’une augmentation de la perméabilité de la barrière hématoencéphalique ayant pour conséquence un œdème cérébral.
L’inflammation peut endommager les vaisseaux sanguins méningés, à l’origine de thrombose. Thrombose et œdème cérébral conduisent à une anoxie du cerveau qui peut engager le pronostic vital et être à l’origine de séquelles neurologiques. Ainsi la gravité de la maladie dépend étroitement de l’intensité de la réaction inflammatoire. Plus la réaction inflammatoire est intense, plus la méningite est grave.
C’est pourquoi le traitement d’une méningite doit répondre à deux objectifs :
- obtenir une bactéricidie rapide dans le LCR ;
- lutter contre l’inflammation méningée (corticothérapie) et l’œdème cérébral.
SCHÉMA RÉCAPITULATIF DE LA PHYSIOPATHOLOGIE DES MÉNINGITES