PLAN
- Agents de la tuberculose
- Physiopathologie de la tuberculose
- Primo-infection
- Maladie tuberculeuse précoce
- Tuberculose de réactivation
- Tuberculoses extra pulmonaires
- Épidémiologie de la tuberculose
- Prévention de la tuberculose : la vaccination
La tuberculose est avant tout une infection pulmonaire, localisation de 85% des cas.
Les formes extra-pulmonaires sont des méningites, des formes ostéo-articulaires (mal de Pott), urogénitales, intestinales, séreuses (péricardites, pleurésies, péritonites) ou ganglionnaires.
Agents de la tuberculose
Ce sont des bactéries à pouvoir pathogène spécifique, elles ne vivent jamais en saprophytes, ni en commensales.
Les mycobactéries tuberculeuses appartiennent toutes au complexe tuberculosis. Le complexe tuberculosis comprend les espèces suivantes :
- Mycobacterium tuberculosis (bacille de Koch = BK) ;
- Mycobacterium bovis et bovis BCG ;
- qMycobacterium africanum ;
- Mycobacterium canettii ;
- Mycobacterium caprae, Mycobacterium microti, Mycobacterium pinnipedii sont responsables de tuberculoses animales .
Seules les espèces en caractères gras sont responsables de tuberculose chez l’homme.
Mycobacterium tuberculosis est l’espèce la plus fréquente.
M bovis était initialement responsable d’infections extra-pulmonaires, suite à l’ingestion de laits contaminés. La contamination de l’enfant, par ingestion de lait cru, est aujourd’hui très rare dans les pays industrialisés.
Mycobacterium africanum principalement rencontrée en Afrique subsaharienne peut aussi être isolée chez des patients immigrés.
Mycobacterium canettii est une espèce découverte en 1997, responsable de tuberculose actuellement limitée à la corne de l’Afrique.
Physiopathologie de la tuberculose
La contamination est presque toujours aérienne par inhalation de très fines gouttelettes de sécrétions respiratoires aérosolisées (gouttelettes de Pflügge) émises, lors d’épisodes de toux, par des personnes infectées. Comme ces gouttelettes sont de petite taille, elles peuvent atteindre directement les alvéoles pulmonaires. Les macrophages alvéolaires phagocytent alors les mycobactéries.
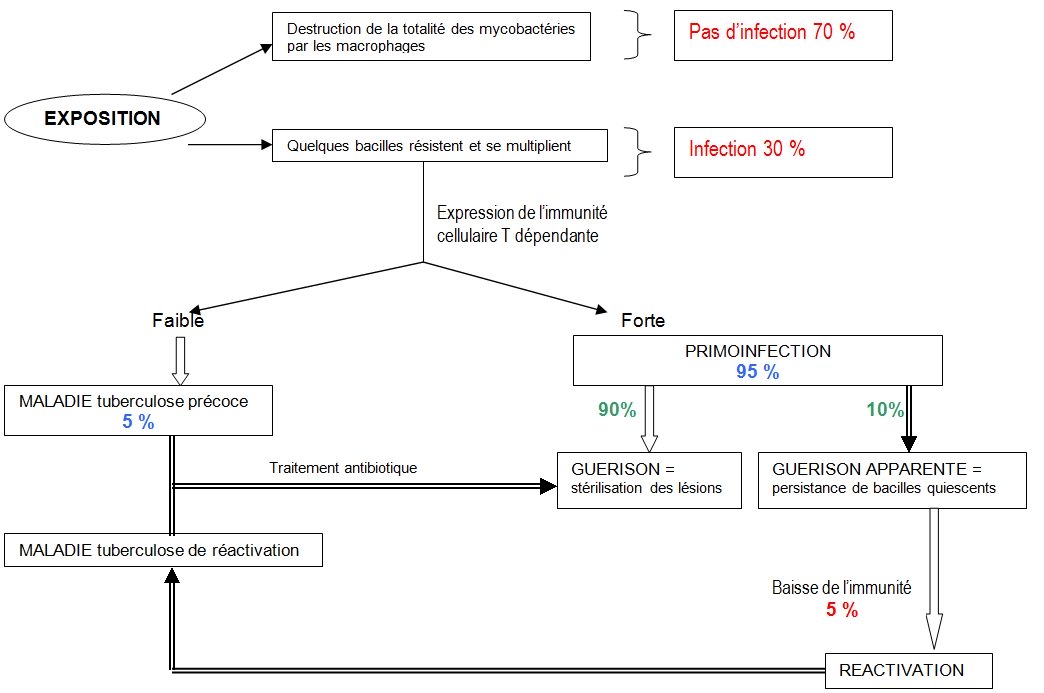
La suite dépend du nombre de mycobactéries inhalées et de la qualité des défenses innées de l’hôte :
- chez la plupart des sujets, les macrophages détruisent les mycobactéries.
- chez les autres, certains bacilles résistent et se multiplient dans les macrophages. Ils seront à l’origine soit d’une primo-infection (95 % des cas) soit d’une maladie tuberculeuse précoce (5% des cas).
Primo-infection
Chez 95 % des sujets infectés, la maladie s’arrête au stade de la primo-infection grâce la mise en place en quelques semaines d’une réponse immunitaire cellulaire T dépendante efficace et suffisamment rapide (compte tenu de la lenteur de multiplication des mycobactéries tuberculeuses). Cette réponse immunitaire se traduit par la formation d’un granulome.
La primo-infection peut se manifester par de la toux, une fièvre modérée et une atteinte de l’état général souvent considérée comme un état grippal mais dans la majorité des cas, elle est asymptomatique.
Lorsque la primo-infection est asymptomatique, le diagnostic se fait souvent à distance de la contamination. C’est un diagnostic indirect : intradermoréaction à la tuberculine (sauf chez les vaccinés : faux positifs) et test de sécrétion de l’interféron γ (lire la page Diagnostic indirect de la tuberculose)
Le granulome est quelquefois visible sous la forme d’une lésion pulmonaire de petite taille. Mais dans d’autres cas, il est invisible. Ainsi on ne peut pas se limiter à la radiologie des poumons pour poser le diagnostic.
La formation d’un granulome (Fig.4)
Dans un premier temps, les mycobactéries phagocytées par les macrophages résistent à leur activité bactéricide et s’y multiplient. De nouveaux macrophages arrivent et forment une palissade qui entoure le foyer infectieux. Ces macrophages donnant l’aspect d’un épithélium sont appelés cellules épithélioïdes. Certains de ces macrophages fusionnent et donnent des cellules géantes multinucléées, appelées cellules de Langhans. Des lymphocytes se fixent en périphérie à cet ensemble.
Les macrophages présentent aux lymphocytes T CD4 les antigènes mycobactériens associés au CMH de classe II et initient une réponse à médiation cellulaire. Les lymphocytes sécrètent alors des lymphokines comme l’interféron γ qui vont activer les macrophages et augmenter leur pouvoir bactéricide.
Le centre du granulome est occupé par un produit de nécrose appelé le caséum à cause de son aspect (aspect de fromage blanc caillé).
Fig 4 : Schéma d’un granulome
d’après Dr. Lobana AYADI, Faculté de médecine de Sfax
Quand les phénomènes de défense cellulaire évoluent normalement, le caséum est solide, de pH acide, l’oxygène n’y pénètre pas. Dans cet état le caséum emprisonne les mycobactéries tuberculeuses, les conditions sont défavorables à leur multiplication et elles y meurent en grand nombre.
Chez certains sujets, toutes les mycobactéries sont détruites et ils sont guéris. Chez d’autres, quelques bacilles, appelés bacilles quiescents, survivent et peuvent être à l’origine de tuberculoses tardives survenant lorsque la qualité des défenses immunitaires diminue.
Maladie tuberculeuse précoce
Dans ce cas, il n’y a pas de primo-infection latente, le sujet contaminé développe aussitôt la maladie.
Cette forme se manifeste lorsque l’immunité cellulaire tarde à se mettre en place : le granulome ne se forme pas, les macrophages résidents ne sont pas activés, se lysent et libèrent leur contenu enzymatique. La nécrose tissulaire est ici importante, elle aboutit à la formation d’un caséum liquide, bien oxygéné, qui constitue un bon milieu de culture pour les mycobactéries tuberculeuses. Le caséum s’écoule dans les bronches, le malade tousse, émet un aérosol riche en bacille et transmet la maladie à son entourage.
Les signes cliniques sont les suivants : toux avec expectoration, fièvre, sueurs nocturnes, grande fatigue, perte de l’appétit et perte de poids.
Tuberculose de réactivation
Lorsque la qualité des défenses immunitaires diminue (SIDA, traitement immunosuppresseur, personnes âgées,..) les bacilles quiescents peuvent se réactiver et être à l’origine de tuberculoses pulmonaires (le plus souvent) ou extrapulmonaires.
Tuberculoses extra pulmonaires
Des macrophages infectés peuvent migrer par voie lymphatique puis sanguine vers d’autres organes. L’évolution de l’infection dépend ici aussi de la qualité de la réponse immunitaire T dépendante.
Les localisations sont variées :
- méningites tuberculeuses ;
- tuberculoses ostéo-articulaires (mal de Pott) ;
- tuberculoses urogénitales ;
- ctuberculoses des séreuses (péricardites, pleurésies, péritonites) ;
- tuberculoses ganglionnaires.
On parle de tuberculose miliaire lorsque les bacilles se disséminent par voie sanguine et affectent de nombreux sites (poumon, rein foie, méninge, péricarde). L’infection se traduit par l’apparition de nombreux granulomes de la taille d’un grain de mil (miliaire).
Ces formes extra pulmonaires se rencontrent plus particulièrement lorsque la réponse immunitaire cellulaire T dépendante est défaillante.
| La pathogénicité des mycobactéries n’est pas liée à la sécrétion de toxines ou de différentes enzymes. Elle dépend essentiellement de leur capacité à résister au pouvoir bactéricide des macrophages, ce dernier étant étroitement dépendant de la rapidité de la mise en place d’une réponse immunitaire cellulaire T dépendante. |
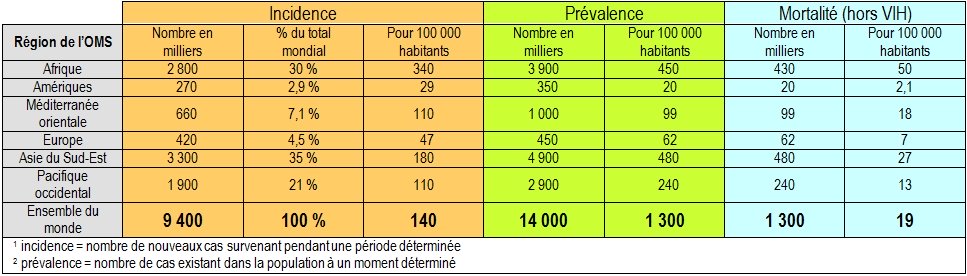
Épidémiologie de la tuberculose
Selon l’Organisation mondiale de la santé (OMS), au moins un tiers de la population mondiale héberge dans ses poumons le bacille de Koch. La tuberculose est la maladie infectieuse la plus meurtrière, avec environ 9 millions de nouveaux cas par an dans le monde et 1,7 millions de décès.
Seuls 5 % à 10 % des adultes infectés développent la maladie : la moitié dans les deux ans suivant la primo-infection, et l’autre moitié dix à quarante ans plus tard.
L’apparition de la maladie dépend du statut immunitaire du patient, c’est pourquoi le VIH et le bacille de Koch accélèrent mutuellement leur progression.
Les deux tiers des cas touchent l’Afrique et l’Asie du Sud-Est. En Afrique, le VIH est le principal déterminant de la hausse de l’incidence de la tuberculose.
Tableau 1 : Estimations de l’incidence, de la prévalence et de la mortalité de la tuberculose (2009)
Données de l’OMS : http://www.who.int/mediacentre/factsheets/fs104/fr/index.html
En France, on détecte chaque année, en moyenne, 9 nouveaux cas pour 100 000 habitants. Cependant il existe de grandes différences selon les régions et les groupes de population. L’incidence est beaucoup plus élevée en Île de France et en Guyane.
Les groupes à risque sont :
- les sans-abri ;
- les immigrés en provenance de pays à haute prévalence ;
- les immunodéprimés (SIDA, traitement de certains cancers, malnutrition…) ;
- les personnes vivant dans la promiscuité, par exemple en milieu carcéral.
Prévention de la tuberculose : la vaccination
Le BCG est un vaccin contenant une souche vivante mais avirulente de Mycobacterium bovis = bacille de Calmette et Guérin (BCG).
Son efficacité est limitée :
- le BCG a surtout un effet protecteur chez l’enfant contre les formes graves – et souvent mortelles – de la tuberculose (à 85 % contre les méningites et 75 % contre la tuberculose miliaire jusqu’à l’âge de 15 ans).
- en revanche, le BCG ne protège qu’incomplètement des formes pulmonaires (protection dans environ 50 % des cas).
En France, la vaccination des enfants avant l’entrée en collectivité (crèche, école) a été l’objet de débat. Depuis 2007, elle n’est plus obligatoire mais elle reste fortement recommandée aux enfants à risque :
- les enfants d’Ile de France (une des régions les plus touchées par la tuberculose) ;
- ceux de Guyane (l’autre région la plus atteinte) ;
- les enfants nés dans les pays concernés par des épidémies de tuberculose (Afrique subsaharienne, Asie…) ;
- les enfants en contact avec des adultes venant de ces pays ;
- cles enfants dont les parents ou autres membres de la famille ont été touchés par la tuberculose ;
- ceux qui vivent dans des conditions de précarité importante.
Les professionnels des secteurs sanitaire et social (dont les techniciens de laboratoire) doivent toujours se vacciner comme l’indique l’article R3112-1 du code de la santé publique. (http://www.hcsp.fr/docspdf/avisrapports/hcspa20100305_BCG.pdf )